
В настоящее время отмечается значительный рост распространенности некариозных поражений твердых тканей зубов и, в частности, клиновидных дефектов (КД) [11].
Выраженные стадии КД чаще встречаются у людей среднего и пожилого возраста [3,9], но начальные проявления наблюдаются и в молодом возрасте [5,6]. Развитие КД постепенно приводит к значительной убыли твердых тканей зуба, появлению гиперчувствительности эмали и дентина, дистрофическим изменениям в пульпе [3]. Так как эта патология преимущественно локализуется на вестибулярных поверхностях премоляров и клыков верхней и нижней челюстей, пациенты жалуются и на эстетические нарушения. В клинике нередко встречается сочетание КД с другой патологией твердых тканей как некариозного, так и кариозного происхождения. [3, 5, 11]. В настоящее время нет единого мнения об этиологии и патогенезе КД.
По мнению Федорова Ю.В., Дрожжиной В.А. [11] развитие КД чаще всего связано с общим состоянием организма, в частности, с нарушениями функции щитовидной железы. Отмечена взаимосвязь возникновения КД с патологией желудочно-кишечного тракта, заболеваниями центральной нервной системы [5]. Общеизвестно влияние заболеваний пародонта на возникновение и прогрессирование КД [5, 9, 11]. Приводятся данные о влиянии местных факторов (применение чрезмерно абразивных средств гигиены и нарушения методики чистки зубов) на развитие и прогрессирование КД [2, 3, 7].
В последние годы многие исследователи связывают возникновение пришеечных поражений и, в частности КД, с патологией окклюзии [1, 6]. Установлено, что мелкое преддверие полости рта, аномалии прикрепления уздечки нижней губы, аномалии прикуса (особенно сочетание глубокого прикуса со скученностью и аномальным положением отдельных зубов) приводят к травматической окклюзии. При этом функциональная перегрузка отдельных групп зубов или одной из стенок лунки зуба вызывает чрезмерное напряжение в кортикальных тканях, способствуя возникновению рецессии десны и дистрофическим изменениям в пришеечных участках зубов. Следствием этих процессов может быть развитие КД [6].
В работе G.Vanherle at al. [19] мы встретили данные, описанные Lee и Eakle (1984), о возможном этиологическом влиянии силы натяжения на развитие КД.
Изучая боковую окклюзионную нагрузку, авторы выявили два типа силовых воздействий, которые концентрируются в пришеечных участках зубов. Первый тип - компрессионная сила. Второй тип - сила натяжения. Так как компрессионная прочность эмали и дентина высока, то в результате компрессионной нагрузки практически не возникает разрывов кристаллической структуры зуба. Однако устойчивость твердых тканей к силам натяжения ниже. В результате под действием этих сил возникают разрывы химических связей между кристаллами гидроксилапатита. При этом молекулы воды проникают между кристаллами и препятствуют восстановлению разорванных связей. Дополнительное механическое воздействие, например, абразивное, приводит к появлению микродефектов. В дальнейшем под действием силы натяжения происходит постоянное увеличение уже имеющихся трещин.
М. Браем [1] полагает, что КД, вызванные давлением на зуб, чаще наблюдаются при бруксизме, а также у пациентов без дистальных опорных пунктов зуба.
Важно отметить, что тем же воздействиям подвергаются и композитные реставрации, которые могут смещаться на поверхность дефекта, разрушая при этом адгезивный слой [1, 19]. Клинически выделяют 4 стадии развития КД: начальные проявления, поверхностные КД, средние (глубиной 0,2-0,3 мм, длиной 3,5-4 мм), глубокие КД (более 5 мм длиной с поражением глубоких слоев дентина вплоть до пульпарной камеры [5]).
Начальные и поверхностные стадии КД проявляются в виде щелевидных повреждений эмали, средние и глубокие имеют форму клина, образованного двумя плоскостями под углом 40-45 градусов. Федоров Ю.А., Дрожжина В.А. [11] в целях уточнения особенностей течения клинического процесса предлагают выделять фазу обострения КД (быстрая убыль тканей в течение 1,5-2 месяцев, сопровождающаяся гиперестезией дентина) и фазу стабилизации (медленное развитие дефекта, невыраженная гиперестезия).
Проведенные Патрикеевым В.К. [8] электронно-микроскопические исследования выявили, что в области КД эмаль имеет повышенную минерализацию, которая проявляется сужением межпризменных пространств и нечеткими границами кристаллов гидроксилапатитов. Вдали от дефекта эмаль имеет четко выраженную структуру за счет плотного расположения кристаллов гидроксилапатита, но межпризменное вещество прослеживается плохо. Ультраструктура дентина на поверхности дефекта характеризуется полной облитерацией дентинных трубочек. По мере удаления от дефекта дентин приобретает более четкое строение, но имеет большую плотность. Нормальный диаметр дентинных канальцев и равномерное их расположение наблюдаются лишь вдали от плоскостей клина. Более поздние исследования, проведенные Ю.А. Федоровым, В.А. Дрожжиной [11], выявили несколько другую патоморфологическую картину изменений твердых тканей зубов при КД. По данным вышеуказанных авторов, на фоне глубоких деструктивных изменений преобладают процессы деминерализации, выявленные в эмали, дентине и цементе корня.
На основании полученных данных эти авторы предлагают свой метод лечения КД, в основе которого лежит комплексная реминерализующая терапия. Большое значение придается эндогенному лечению (месячный курс глицерофосфата кальция, поливитамины, "Кламин", "Фитолон"). Местное лечение заключается в чистке зубов и аппликаций фосфат-содержащими зубными пастами: "Бемби", "Жемчуг", "Чебурашка". Для получения стойкого результата лечения необходимо повторять курс общей и местной реминерализующей терапии 1-2 раза в год, т.к. по мнению авторов под влиянием сопутствующей патологии внутренних органов дефекты твердых тканей зубов постоянно увеличиваются, в том числе и под пломбами, что приводит к их выпадению. Для восстановления глубоких КД (3-4 стадии) авторы рекомендуют использовать стеклоиономерные цементы (СИЦ) или современные композиционные материалы с подкладкой из СИЦ, т. к. выделение ионов F и Ca способствует реминерализации дна и стенок КД [10, 11, 20]. Методом выбора в лечении КД в настоящее время является изготовление фарфоровых лицевых фасеток-виниров, однако, этот метод более сложный и дорогой, чем традиционное пломбирование с использованием пломбировочных материалов [13].
Одним из альтернативных методов лечения некариозных поражений пришеечной области зуба является восстановление дефекта фрагментом эмали удаленного зуба [13]. Современные адгезивные системы IV и V поколений можно рассматривать как альтернативу изолирующим прокладкам из СИЦ [14, 18]. Широкий гибридный слой, который они формируют, служит эффективным барьером для проникновения химических веществ в дентинные канальцы и их инфицирования. Адгезивные системы перекрывают движение внутриканальцевой дентинной жидкости и эмалевого ликвора и устраняют гиперчувствительность (согласно гидродинамической теории Brannstrom) [4, 12, 17].
Прочность соединения современных адгезивных систем с влажным дентином составляет 25-29 МПа (с эмалью около 30 МПа) [15]. Это дает основание отдельным авторам утверждать, что применение адгезивных систем последнего поколения с композитами дает надежное соединение даже без дополнительной препарации полостей и создания скосов на эмали [15]. Устойчивость композитных реставраций в области КД, в первую очередь, определяется свойствами конкретных адгезивных систем, однако важную роль играет эластичность композита (модуль Юнга) [18]. При использовании материалов с относительно низким модулем Юнга (микрофильных композитов и микротонких) компрессионные силы локализуются в большей степени на основной массе композита и в меньшей степени воздействуют на адгезивный слой. Этим объясняется их повышенная клиническая эффективность при данной патологии. Однако, по данным Van Meerbeek at al. [19], при своей устойчивости такие пломбы имеют краевые дефекты. Более жесткие композиты (с высоким модулем Юнга) устойчивее к действию компрессионных сил, поэтому, в первую очередь, страдает адгезивная связь с дентином. При сравнении гибридного композита Clearfil Ray с более эластичным микрофилом Silux Plus в клинических условиях через два года было установлено, что использование гибридного композита при более низкой устойчивости пломб (79% против 87%) дает более высокий процент хорошего краевого прилегания (76% против 27%). Авторы утверждают, что наложение прокладок из СИЦ под композитную реставрацию приводит к более частому выпадению пломб. На долговечность композитных реставраций в пришеечной области влияет структура дентина в этом участке.
В вышеуказанной работе [19] приводятся сведения Duke и Lindemuth о том, что дентиновый склероз (гиперминерализованный дентин), встречающийся в области пришеечных повреждений, в меньшей степени восприимчив к дентиновым адгезивам. Процесс гиперминерализации, постоянно прогрессирующий в области дефекта, приводит к закупорке дентинных канальцев минеральными кристаллическими отложениями, что затрудняет доступ в эти участки адгезивных систем. В результате ширина гибридного слоя в области гиперминерализованного дентина значительно меньше, чем в области непораженного нормального дентина, это, естественно, снижает клиническую эффективность реставраций.
С этой точки зрения нецелесообразным становится применение местной реминерализирующей терапии в области гиперминерализованного дентина перед проведением композитных реставраций. В свете приведенных данных можно предположить, что предварительное сошлифование поверхностных слоев дентина, а также создание микромеханической ретенции на эмали повысит надежность реставраций в области КД. В целях повышения клинической эффективности композитных реставраций при КД предлагается дополнительно создавать ретенционную борозду на придесневой стенке зуба [1].
Помимо рассмотренных параметров устойчивость пришеечных композитных реставраций определяется связующими способностями применяемых адгезивных систем.
Установлено, что адгезивные системы, которые полностью снимают "масляный" слой ("smear layer") и одновременно декальцинируют поверхностный слой дентина в области пришеечных поражений, имеют лучшие клинические характеристики, чем системы, модифицирующие "масляный" слой без его полного удаления [14, 19]. Применение в качестве протравливающего агента 37% геля ортофосфорной кислоты также более эффективно по сравнению с универсальными самопротравливающими адгезивными системами, содержащими 10% малеиновую кислоту и другие более слабые кислотные агенты [19].
Все вышеприведенные данные учитывались нами в клинической практике при лечении пациентов с КД. Вашему вниманию представлено клиническое исследование состояния 107 пломб из материала Herculite XRV (Kerr) в сочетании с бондинговой системой IV поколения Optibond (Kerr) у 38 пациентов 27-63-летнего возраста с КД 3 и 4 стадии в фазе стабилизации (67 премоляров, 23 клыка, 17 моляров).
Диагноз устанавливался на основании: жалоб, данных анамнеза, осмотра, зондирования, термопробы, перкуссии.
Пломбирование осуществлялось следующим образом:
Поверхность зуба очищали полировочной пастой, не содержащей фтор. При естественной освещенности определяли цвет материала, соответствующий пришеечному участку зуба (рис.1).
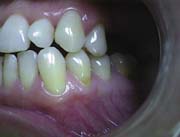
Рис.1.
Алмазным шаровидным бором средней зернистости снимали поверхностный (наиболее минерализованый) слой дентина. В придесневой стенке формировали неглубокую ретенционную бороздку. Сошлифовывали острые края эмали придесневой стенки, на вестибулярной поверхности с помощью копьевидного бора формировали скос эмали под углом 80о, шириной 2-3 мм.
Зуб изолировали от слюны с помощью наложения коффердама или коттоновыми роликами (рис.2).
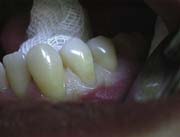
Рис.2.
В десневую бороздку укладывали ретракционную нить соответствующего номера (рис.3).
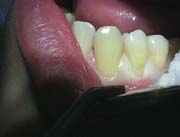
Рис.3.
На всю область препарации наносили 37% гель ортофосфорной кислоты на 20 секунд.
Промывали струей воды 20-30 секунд (рис.4).
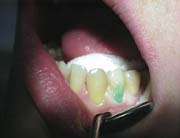
Рис.4.
Полость слегка подсушивали (после этой процедуры дентин должен оставаться влажным).
Аппликатором вносили Primer, втирали в поверхность дентина 30 секунд (рис.5).
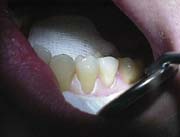
Рис.5.
Затем на всю область препарации наносили бонд (Optibond), раздували струей воздуха с целью образования равномерного тонкого слоя. Полимеризация 30 секунд.
Послойно накладывали материал соответствующих расцветок (рис.6).
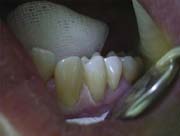
Рис.6.
После окончания пломбирования удаляли ретракционную нить.
Излишки материала в придесневой области сошлифовывали алмазными борами, финирами, полирами (Kerr), вестибулярную поверхность реставрации полировали Soflex дисками (3М) до появления сухого блеска (рис. 7, 8).
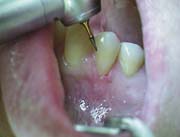
Рис.7.
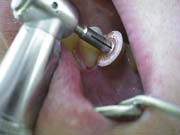
Рис.8.
На поверхность реставрации наносили поверхностный фторсодержащий герметик Optiguard (Kerr) (рис.9).
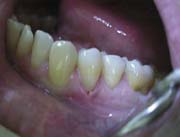
Рис.9.
При глубоких полостях возможно точечное нанесение на проекцию пульпарной камеры кальцийсодержащих твердеющих подкладочных материалов типа Dycal (Dentsplay), Life (Kerr). При воспалительных заболеваниях пародонта предварительно необходимо пародонтологическое лечение, т.к. после него возможно изменение уровня десневого края.
Оценку реставраций проводили по следующим показателям:
- Краевое прилегание.
- Соответствие по цвету.
- Отсутствие гиперестезии твердых тканей.
По полученным результатам, 2 человек предъявляли жалобы на появление гиперестезии в области реставраций в течение 3-7 дней после пломбирования. Этим пациентам проводились 3-5 аппликаций Bifluoride 12, а также покрытие Optiguard без применения эмаль-препаратора, после чего явления гиперестезии исчезли.
При осмотре через 6 месяцев у 6 пациентов наблюдались незначительные краевые дефекты реставраций в придесневой области, которые легко устранялись дополнительной полировкой (с последующим покрытием фторсодержащим герметиком Optigard). В 3 случаях более значительный дефект реставраций (убыль реставрации без обнажения дентина) корректировался пломбировочным материалом. Незначительное изменение цвета в светлую сторону наблюдалось у 7 реставраций.
При осмотре через год две реставрации были утрачены, причем у одного пациента в связи с отсроченным протезированием оставался концевой дефект зубного ряда. При этом видимого увеличения поверхности дефекта зуба не произошло в обоих случаях. Выраженной гиперестезии не наблюдалось. Краевые дефекты практически не выявлены. Изменений цвета по сравнению с предыдущим осмотром не произошло. Жалобы на гиперчувствительность предъявили 4 пациента. В основном, они связаны с прогрессированием хронического генерализованного пародонтита и дальнейшим оголением шеек зубов. Было проведено консервативное лечение у пародонтолога и серия аппликаций Bifluoride 12. У одного пациента эти мероприятия не принесли положительного результата. Учитывая значительную рецессию десны, была проведена коррекция композиционным материалом до уровня десны.
В последнее время для пломбирования пришеечных повреждений и, в частности КД, предлагается использование микротонких (текучих) композитов с низким модулем Юнга [16]. К этой группе относятся следующие пломбировочные материалы: Aelite flo LV (Bisco), Tetric Flow (Vivadent), Flow-It (Generic/Pentron). Они имеют высокие эластичные свойства, обладают способностью компенсировать стресс от усадки при полимеризации, способны обеспечить хорошее краевое прилегание. На рис.10-19 представлены этапы применения Tetric Flow (Vivadent) при лечении КД:
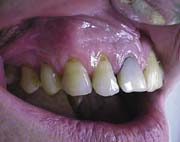
Рис.10. Клиновидный дефект в области 13 зуба
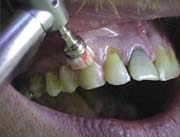
Рис.11. Очистка поверхности зуба полировочной пастой
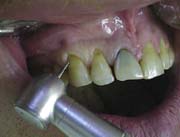
Рис.12. Механическая обработка поверхности зуба
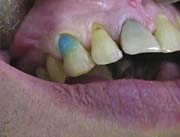
Рис.13. Нанесение 37% геля на область препарации
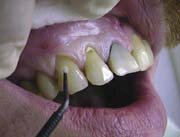
Рис.14. Внесение адгезивной системы (Syntac Single Komponent (Vivadent))
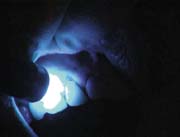
Рис.15. Полимеризация материала 30 сек.
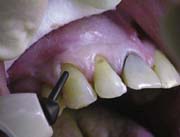
Рис.16. Внесение Tetric Flow одной порцией
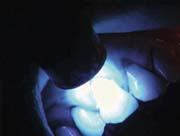
Рис.17. Полимеризация адгезивной системы 40 сек.
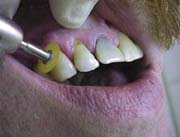
Рис.18. Шлифовка, полировка реставрации
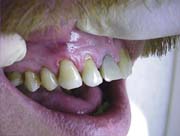
Рис.19. Окончательный результат реставрации 13 зуба
Мы ознакомили вас лишь с некоторыми аспектами проблемы лечения клиновидных дефектов зубов. Мы надеемся, что представленные данные найдут применение в вашей стоматологической практике.
Л.П. Кисельникова, доктор мед. наук, профессор, зав. кафедрой стоматологии детского возраста НОУ СпбИС
М.А. Кобзева, врач-стоматолог ЗАО "Меди", Санкт-Петербург
М.И. Ткачук, канд. мед. наук, начальник медицинской службы ЗАО "Меди", Санкт-Петербург
Н.П. Павлова, врач-стоматолог ЗАО "Меди", Санкт-Петербург