
За последние 10—15 лет значительно повысился интерес стоматологов к проблеме опухолей у детей. Это нашло отражение в материалах V Всесоюзного (1968 г.) и IV Всероссийского (1983 г.) съездов стоматологов, монографиях, диссертациях, сборниках и журнальных статьях, опубликованных за указанный период. Однако еще трудно с достоверностью судить о частоте и характере опухолей лица, тканей и органов полости рта, челюстных костей и шеи в детском возрасте, так как данные отечественной и зарубежной литературы по этому вопросу разноречивы и очень малочисленны. Капитальные работы, посвященные исследованию частоты обнаружения, клинического проявления и течения новообразований этой области у детей первых лет жизни, практически отсутствуют. Большинство опубликованных работ содержит описание отдельных нозологических форм новообразований, и их данные основаны на небольшом материале. Малочисленны и противоречивы данные о влиянии возраста на проявление новообразований.
К сожалению, из материалов многих клиник хирургической стоматологии выявить данные о частоте и течении новообразований у детей трудно, так как этому вопросу не уделяется должного внимания и возрастные группы не выделяются. В большинстве работ указывается только возраст от 1 до 10 лет или от 10 до 19 лет. Возрастной же фактор имеет большое значение в развитии новообразований, что позволяет предполагать наличие патогенетических различий в возникновении опухолей у детей разного возраста и взрослых [Соловьев Ю. Н., 1970]. Существует мнение, что в молодом возрасте развитие костных опухолей связано с энергичным ростом костей, сопровождающимся их интенсивной перестройкой [Виноградова Т. П.> 1973].
Ю. В. Гулькевич и Т. С. Рабцевич (1964) обобщили данные 132 авторов о различных опухолях новорожденных и пришли к выводу, что опухоли, развившиеся в перинатальном периоде, встречаются в 25% всех вскрытий трупов новорожденных И плодов, причем у них выявляются преимущественно мезодермальные и нейроэктодермальные опухоли, а также тератомы. Все опухоли у новорожденных врожденные; по клиническому течению отличить злокачественные опухоли от доброкачественных и пороков развития в этом возрасте трудно.
В. L. Coley (1950) отмечает два возрастных пика развития опухолей —от 10 до 19 лет и после 50 лет. По данным других исследователей, частота обнаружения новообразований у детей зависит от их нозологической формы и анатомической локализации, а также возраста ребенка.
По материалам некоторых авторов [Краснощекова Г. Г., 1967; Симановская Е. Ю., 1968, и др.], дети составляют 12,4— 21,7% всех больных с опухолями челюстно-лицевой области. В детском возрасте преобладают (около 90% больных) доброкачественные опухоли и опухолеподобные процессы [Симановская Е. Ю., 1967; Мухин М. В., 1970, и др.].
П. Д. Годорожа и Н. М. Годорожа (1981) дают описание опухолей и опухолеподобных процессов головы и шеи у детей. Авторы не указывают общее число наблюдений. Трудно установить частоту отдельных нозологических форм, так как данные о ней приведены не во всех разделах работы. Наиболее полно описаны опухоли и опухолеподобные процессы кожи лица (192 наблюдения). В разделе, посвященном этим заболеваниям, интерес вызывают сведения о выявлении рака кожи лица и головы, развившегося на фоне пигментной ксеродермы (5 больных), и рака красной каймы губ (3 больных). Анализируя и сопоставляя данные авторов и собственный опыт, можно предположить, что родители детей с поражением кожи лица обращаются за врачебной помощью не к стоматологу, а к дерматологу. Опухоли мягких тканей и костей лица авторами описаны очень кратко. Из 1292 больных с опухолями и опухолеподобными процессами мягких тканей у 1224 детей выявлены гемангиомы. Опухоли костей лица (201 больной) описаны главным образом со ссылкой на данные других авторов. Установить процентное соотношение доброкачественных и злокачественных опухолей у детей по материалам авторов невозможно.
По сводным данным G. Seifert (1969), опухоли полости рта составляют 5% всех опухолей, встречающихся в детском возрасте (соотношение между доброкачественными и злокачественными опухолями равно 10:1, между раком и саркомами —
). S. N. Bhaskar (1963) и R. W. Senilli (1969) сообщают, что 9% опухолей челюстно-лицевой области у детей являются злокачественными, P. Jones (1965) обнаружил злокачественные опухоли (только мягких тканей лица) у 7,5% детей.
F. Las Heras и D. Isaacs (1980), анализируя результаты биопсий и вскрытий, произведенных в течение 15 лет, выявили 42 опухоли у новорожденных: тератому — у 17 (40,5%), лейкоз— у 5 (11,8%), нейробластому — у 5 (11,8%), фибросаркому — у 4 (9,5%), гистиоцитоз X — у 2 (4,8%), рабдомиосаркому, эмбриональный рак, рабдомиому, липому и другие опухоли — каждую соответственно у одного больного. У 14 больных тератомой обнаружены зрелые и эмбриональные ткани, а у 3 — злокачественные компоненты.
Нами изучены результаты обследования и лечения 3048 детей и 3742 взрослых с новообразованиями челюстно-лицевой области в клинике хирургической стоматологии Московского медицинского стоматологического института им. Н. А. Семашко (ММСИ) с 1926 по 1963 г. и на кафедре стоматологии детского возраста того же института с 1963 по 1986 г. Анализу подвергнуты лишь те заболевания, при которых диагноз был верифицирован при гистологическом исследовании (биопсия опухоли, операционный материал). В состав больных не были включены дети с одонтогенными воспалительными кистами, число которых достигало нескольких тысяч.
В табл. 1 и 2 приведены данные о частоте обнаружения у детей новообразований мягких тканей и костей лица. Из табл. 1 видно, что в детском возрасте преобладают новообразования соединительнотканной (мезенхимальной) природы, а злокачественные опухоли мягких тканей — единичные находки (1,04%). Ни у одного из 2406 детей не был выявлен рак кожи или слизистой оболочки рта. По частоте обнаружения на первом месте стоят сосудистые новообразования, на втором— новообразования, развивающиеся из железистого эпителия полости рта, главным образом кисты малых слюнных и слизистых желез.
Таблица 1
Частота опухолей и опухолеподобных процессов мягких тканей у детей по данным клиник хирургической стоматологии, детской стоматологии и кафедры рентгено- и радиологии ММСИ
.jpg)
Таблица 2
Частота опухолей и опухолеподобных процессов костей лица у детей по данным клиник хирургической стоматологии (1926—1963 гг.), детской стоматологии (1963—1986 гг.) и кафедры рентгено-и радиологии ММСИ
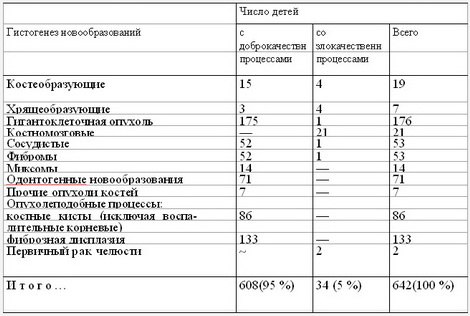
Анализ данных об анатомической локализации опухолей позволил выявить преобладание в полости рта и ротоглотки новообразований эпителиального происхождения [Ильина С. Б., 1975, 1976], исходящих из покровного зубообразовательного и железистого эпителия. В мягких тканях лица и других анатомических областей преобладают опухоли и опухолеподобные процессы, исходящие из соединительной ткани или мезенхимы.
В костях, так же как и в мягких тканях лица, преобладают опухоли, развивающиеся из соединительной ткани. Исключение составляют эпителиальные костные кисты. Рак челюсти выявлен у 2 детей, причем мнения патологоанатомов об эпителиальной сущности злокачественной опухоли у одного ребенка разошлись.
При анализе возраста больных установлено, что опухоли и опухолеподобные процессы челюстных костей чаще обнаруживали у детей в возрасте 7—12 лет, реже — у детей и подростков 12—16 лет и еще реже — в возрасте до 1 года. В отношении опухолей и опухолеподобных процессов полости рта выявлена обратная зависимость: самая высокая заболеваемость обнаружена у детей до 1 года, а затем пик заболеваемости установлен в возрасте 12—16 лет [Ильина С. Б., 1976; Рогинский В. В., 1980].
Полученные нами сведения согласуются с данными детских онкологов о преобладании в раннем детском возрасте новообразований дизонтогенетической природы, которые проявляются при рождении ребенка или в первые годы жизни. Увеличение частоты выявления новообразований в 7—11-летнем возрасте связано с периодом наиболее активного роста костей лица, ав 12—16 лет — с повышенной эндокринной деятельностью. Эти данные подтверждают тот факт, что у детей развитие новообразований в челюстно-лицевой области происходит в соответствии с теми же закономерностями, что и в других отделах организма.
Частота выявления отдельных нозологических форм заболевания зависит также от возраста ребенка. Так, гемангиомы, лимфангиомы, дермоиды, опухоль Абрикосова (миома из миоб-ластов), меланотическая нейроэктодермальная опухоль младенцев чаще обнаруживают в первые 5 лет жизни, ретикулярные саркомы — в возрасте от 2 до 5 лет. У детей старшего возраста чаще выявляют доброкачественные костные опухоли, опухоль Юинга и остеогенную саркому. В последнее время появились сведения о связи акселерации с учащением развития остеогенных сарком.
При некоторых видах опухолей и диспластических процессов наблюдаются половые различия в составе больных._У_мальчиков чаще встречаются гигантоклеточная опухоль, лимфангиомы, ангиофибромы, злокачественные опухоли лимфатического аппарата, у девочек — гемангиомы, тератомы и папилломы слизистой оболочки полости рта. Особенно выраженное преобладание лиц женского пола отмечается в группе больных с болезнью Олбрайта.
Одной из важнейших, но малоизученных особенностей опухолей и опухолеподобных процессов (например, фиброматоз десен, нейрофиброматоз, херувизм, остеоматоз челюстных костей, гемангиомы) является их способность передаваться по наследству.
Клиническое течение некоторых опухолей отличается своеобразием. Так, заведомо доброкачественные опухоли — гемангиомы, в основе которых лежит порок развития периферических сосудов, обладают инфильтрирующим ростом, могут прорастать в соседние органы, разрушая их, и удаляются с большим трудом. Такие же особенности можно отметить в клиническом проявлении гамартом и рабдомиом. Клинико-рентгенологическая картина, темпы и характер роста десмопластических фибром нижней челюсти и остеогенных сарком очень схожи.
Особенностью некоторых новообразований (гемангиомы, лимфангиомы, папилломатоз слизистой оболочки полости рта) является их способность к спонтанной регрессии, которую объясняют тем, что эти опухоли являются последней стадией пренатальных нарушений, после устранения которых в постна-тальном периоде начинается регрессия.
Течение злокачественных опухолей у детей варьирует от бурного, с диссеминацией в течение нескольких недель, до торпидного, что определяется морфологией и биологической потенцией опухоли, ее локализацией и общей резистентностью организма. Злокачественная опухоль независимо от типа и характера роста местного очага на определенном этапе развития может проявиться регионарными или отдаленными метастазами.
Доброкачественные и злокачественные опухоли у детей, как правило, диагностируют с большим опозданием, что можно бъяснить в первую очередь отсутствием четко выраженных па-тогномоничных клинических и рентгенологических признаков многих костных новообразований челюстей, недостаточным знанием стоматологами и онкологами клинико-рентгенологической картины большинства новообразований челюстно-лицевой области детей, а также патоморфологической картины и гистогенеза многих новообразований. Отдельные патологические процессы не верифицируются в первые годы жизни. Так, нейрофиброматоз и лимфогранулематоз при наличии начальных клинических симптомов заболевания в этом возрасте патоморфолог часто не выявляет, что приводит к установлению ошибочного диагноза и неправильному лечению.
Исследования, предпринятые рядом авторов с целью изучения причин запоздалого установления диагноза, показали, что промежуток времени от момента появления первых симптомов опухоли до госпитализации в специализированный стационар недопустимо велик. Так, A. Bethmann (1969), проведя анализ историй болезни 600 больных со злокачественными опухолями, 2,5% из которых составили дети, подсчитал, что длительность анамнеза в среднем равна 14,7 нед (3,7 мес). Консультационный период, т. е. время от первого обращения к врачу до госпитализации, продолжается в среднем 14,5 нед (3,6 мес). .М. Neuman и I. J. Раре (1970), проведя аналогичное исследование в челюстно-лицевой клинике г. Дюссельдорфа, отметили, что потери времени при диагностике сарком равняются в среднем 1,5—3 мес. Авторы указывают и причину столь неудовлетворительного положения — неспособность установить диагноз или установление неправильного диагноза при первичном обращении больных за помощью.