
Воробьева А.В., Казаков А.В., Ярцева А.В.
Кафедра хирургической стоматологии и челюстно-лицевой хирургии
Нижегородской государственной медицинской академии.
Пародонтит - полиэтиологическое заболевание. В основе патогенетического пускового фактора лежит микробный фактор, а хроническая травма, общесоматическая патология, стресс и нарастающая несостоятельность факторов иммунной защиты, в свою очередь, способны резко активировать процессы деструкции пародонтальных тканей [3, 6, 7, 9].
Определение индивидуальной лечебной тактики у пациентов с заболеваниями пародонта основано на двух основных принципах: 1) комплексного лечебного подхода, основанного на общепринятых схемах патогенетического воздействия для конкретной формы нозологии и 2) индивидуального подхода, в основе которого лежат частные особенности течения заболевания, индивидуальные особенности соматического статуса пациента, мотивации и поставленные перед собой задачи и ожидаемый результат [3, 5].
Главной диагностической проблемой является то, что клиническая картина пародонтита весьма разнообразна и не всегда соответствует рентгенологической, а пациенты обращаются уже в тяжелой, запущенной стадии пародонтита, когда сохранение зубов становится проблематичным (рис. 1).
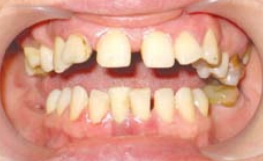
Рис. 1. Пародонтит хронический генерализованный тяжелой степени тяжести
Часто к аналогичному результату приводит длительное неполноценное или несистематическое консервативное лечение, в котором чрезмерное значение придается местному введению антибиотиков, а хирургическое лечение предлагается больному слишком поздно, либо заменяется закрытым кюретажем при средней степени тяжести пародонтита, что не может обеспечить стойкой ремиссии в силу недостаточной эффективности метода.
Это неизбежно приводит к рецидиву и дискредитации комплексного подхода в целом. На это часто имеются и объективные причины: страх больного перед хирургическим лечением, длительность и высокая стоимость лечения, или просто отсутствие хирурга-пародонтолога в данном конкретном лечебном учреждении или районе.
В то же время, даже обладая всем необходимым техническим и кадровым обеспечением, при огромном количестве известных методов лечения сложно бывает выбрать тот путь, который будет наиболее приемлемым в конкретной клинической ситуации и, главное, будет до конца реализован пациентом в зависимости от его настроя, состояния здоровья и, что немаловажно, финансовых возможностей [3, 4, 5, 10].
В связи с вышеизложенным, на первый план выходит проблема планирования рационального и оптимального лечения, с точки зрения как пациента, так и лечащего врача. Здесь важным моментом является то, что лечение пациента с заболеваниями пародонта проводится не одним узким специалистом, а несколькими врачами одновременно — пародонтологом-терапевтом, ортопедом и хирургомпародонтологом. Несогласованность их действий может привести к непониманию пациентом путей достижения конечной цели, уменьшению или увеличению значимости того или иного этапа лечения, а коллегиально выработанный и максимально доступно разъясненный план лечения способен обеспечить стойкий и блестящий конечный результат.
Итак, речь идет о четкой согласованности всех действий всех узких специалистов и их постоянном взаимодействии в процессе лечения пародонтологического больного. Необходимо особо уточнить, что первый, примерный план лечения может достаточно сильно отличаться от окончательного, который будет выработан в ходе обследования и начального этапа лечения.
Один из критериев успеха — четко проведенное обследование больного пародонтитом. На данном этапе важно определить степень выраженности и активности течения воспаления, а также выяснить причины, его вызвавшие. Чрезвычайно важна роль тщательного пародонтологического обследования — первичного и в динамике, уже на фоне первоначального консервативного лечения. Сложность ранней диагностики заключается в том, что не всегда можно судить об активности деструктивных процессов в пародонте и его регенеративных возможностях по степени выраженности местного воспаления.
Так, известно, что быстро прогрессирующие формы пародонтита, характеризующиеся активным лизисом костной ткани, наличием вертикальных карманов и гноетечением, часто протекают без признаков воспаления, а относительно спокойно протекающий хронический пародонтит на фоне пародонтоза (при плохой гигиене полости рта) может сопровождаться выраженной кровоточивостью, активными жалобами при достаточной устойчивости костной ткани к вертикальной деструкции и медленной потере опорной функции тканей пародонта [2, 5].
На данном этапе оценка эффективности консервативного лечения в динамике позволит предположить или исключить наличие общих этиологических факторов и механизмов, поддерживающих воспаление, и назначить обследование и комплексное лечение совместно со специалистами общего профиля — эндокринологом, терапевтом, кардиологом, невропатологом, гинекологом и т.д.
Итак, на основании полученных результатов первоначального этапа обследования и консервативного лечения мы можем, наконец, провести более или менее достоверную оценку резервов тканей пародонта, дать долгосрочный прогноз.
Следующим важным шагом является планирование. Планируя комплексное лечение при тяжелых пародонтопатиях, в зависимости от прогноза становится возможным произвести выбор окончательной шинирующей конструкции, которая должна обеспечить не только эстетический результат (что, несомненно, важно для данных больных), но и длительную, надежную стабилизацию зубного ряда при правильном
распределении нагрузки на пародонт.
Планирование лечения проводится всеми участвующими в лечении специалистами — стоматологом-ортопедом, хирургом и терапевтом. Задача хирургического лечения — ликвидация карманов, стабилизация деструктивных процессов в пародонте, коррекция прикрепленной десы для поддержания стабильности десневого края и обеспечение длительной ремиссии, что, в свою очередь, должно обеспечить длительный результат ортопедического лечения.
Если при пародонтите легкой, в начальной стадии перехода в среднюю, степени тяжести пародонтита хирургическое лечение носит ограниченный характер (вмешательства на отдельных сегментах, коррекция мягких тканей с целью углубления преддверия и устранения травматических факторов со стороны слизистой оболочки), то при уже развившихся формах пародонтита средней и тяжелой степени тяжести, сопровождающихся потерей зубов, основная роль в планировании принадлежит врачу-ортопеду с учетом реализации возможностей хирургического лечения и необходимой терапевтической подготовки.
Пациенту должны быть представлены все возможные варианты окончательных конструкций, их преимущества и недостатки, стоимость лечения с учетом всех промежуточных этапов, включая терапевтическую и хирургическую подготовку и временное шинирование, а также длительность и травматичность лечебных манипуляций. Таким образом, вместе с пациентом после определения вида окончательной ортопедической конструкции вырабатывается план комплексного лечения, определяется вид временного шинирования, необходимость в эндодонтическом лечении или удалении отдельных зубов и объем предстоящих хирургических вмешательств.
И, что не менее важно, пациенту разъясняется, что данный план может несколько измениться в ходе его реализации в силу объективных причин.
Первый этап лечения — консервативный. Как правило, на данный момент он уже начат и является частью этапа динамического наблюдения и диагностики. Его цели — снятие воспаления для подготовки к хирургическому и ортопедическому этапу, профгигиена, проведение эндодонтического лечения, а главное — обучение гигиеническим навыкам и их закрепление. Без этого дальнейшее лечение просто невозможно. В дальнейшем, в ближайшем и отдаленном будущем, именно терапевту-пародонтологу отводится главная роль в поддержании и закреплении достигнутого результата, поддержании состояния ремиссии. На данном этапе проводится проверка прикуса на наличие суперконтактов и, при необходимости, избирательное пришлифовывание зубного ряда.
Следующим шагом в комплексном лечении является временное шинирование и избирательное пришлифовывание. Временное шинирование может быть проведено в виде самых различных вариантов и во многом определяется видом окончательной ортопедической конструкции. Их задача — обеспечить перераспределение жевательной нагрузки и неподвижность зубов, что крайне важно в послеоперационном периоде на этапе первичного заживления раны.
При невыраженной подвижности и потере единичных зубов предпочтительно использование ретенционной шины-каппы из прозрачной термопластмассы, которые позволяют не только удерживать зубы от смещения, но и защищают десневой край от травмы во время приема пищи и обеспечивают доступность при медикаментозной обработке послеоперационной раны (рис. 2).
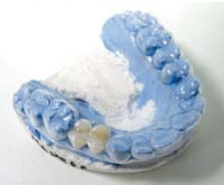
Рис. 2. Шина-каппа из прозрачной термопластмассы.
Если ортопедическое лечение не планируется, то чаще используются ленточные и волоконные адгезивные системы из полиэтилена — Ribbond (США), Connect (США), или стекловолокна и керамики — Glass-span (США), Splint-IT! (США), Fiber Splint (Швейцария), Stick-Tech (Abykzylbz), J-Fiber (США) [1]. Их можно использовать на короткий или длительный период, как на ограниченных участках в переднем отделе челюсти, так и на протяжении всего зубного ряда. На ограниченных участках в переднем отделе нижней челюсти хорошо зарекомендовали себя ортодонтические ретейнеры.
При планировании сложного протезирования с использованием металлокерамических коронок в качестве временной шины могут быть изготовлены шинирующие временные коронки, после подготовки опорных зубов и обтачивания их с уступом на уровне десневого края. После окончания периода послеоперационного заживления (через 3-4 недели) при формировании рецессий десны имеется возможность их эстетической коррекции.
При множественной потере зубов хирургическое лечение невозможно без восстановления жевательной функции временными съемными протезами, заменяемыми в дальнейшем на более удобные постоянные ортопедические конструкции.
На этапе временного шинирования обязательно проведение избирательного пришлифовывания (при необходимости — повторного).
Хирургический этап лечения является самым важным этапом, обеспечивающим возможность длительной ремиссии состояния тканей пародонта и стабильность ортопедического лечения. Однако открытый кюретаж и лоскутные операции приводят к значительной потере высоты прикрепления и образованию рецессий 4-го класса по Miller, а эти изменения находятся в прямой зависимости от тяжести пародонтита и величины потери костной ткани альвеол. Уменьшается и глубина преддверия. Поэтому вопрос о планировании вспомогательных операций встает еще до проведения основных оперативных действий на пародонте [8, 10]. Иногда при средней глубине пародонтальных карманов вестибулопластика может быть выполнена на отдельных участках одновременно с открытым кюретажем (рис. 3).
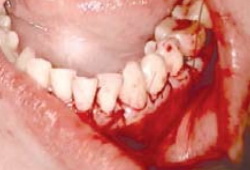
Рис. 3. Больная хроническим генерализованным пародонтитом средней степени тяжести во время проведения открытого кюретажа и вестибулопластики.
Использование костнозамещающих препаратов и НРТ показало наибольшую эффективность при вертикальном типе деструкции костной ткани, но требует более длительного периода ожидания перед постоянным протезированием, определяемого сроком перестройки трансплантационного материала.
Постоянное протезирование у больных, которым проводились операции на тканях пародонта, начинается через 3-6 месяцев после окончания хирургического лечения и является завершающим и крайне важным этапом (рис. 4, 5).
Оно может надолго закрепить полученный результат, но может и привести к срыву вновь образованного пародонтального прикрепления, если не будут соблюдены требования к препарированию под коронки (не более чем 0,5-1,0 мм ниже уровня десны), отсутствие перегрузки тканей пародонта и опорных зубов при постоянном шинировании, восстановление правильных окклюзионных контактов и высоты прикуса. После комплексного лечения возможно также протезирование с использованием дентальной имплантации, хотя ее применение в данном случае несколько ограничено.
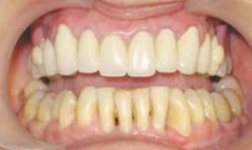
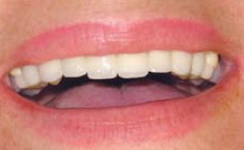
Рис. 4, 5. Вид окончательной ортопедической конструкции у больной хроническим генерализованным пародонтитом тяжелой степени тяжести в сочетании с шиной Ribbond на нижней челюсти.
Список литературы:
1. Акулович А. В. Адгезивные системы в стоматологии // Пародонтология. — 2009. — № 2 (51). — С. 26-33.
2. Безрукова И. В., Грудянов А. И. Агрессивные формы пародонтита // М., 2002. — 126 с.
3. Григорьян А. С., Грудянов А. И., Рабухина Н. А., Фролова О. А. Болезни пародонта // М., 2004. — 287 с.
4. Дмитриева Л. А. (ред.) Современные аспекты клинической пародонтологии. // М., 2001. — 127 с.
5. Модина Т. Н., Оспанова Г. Б., Овчинникова О. В., Богатырьков Д. В., Молькова С. С. Принципы планирования комплексного лечения взрослых пациентов с быстро прогрессирующим пародонтитом // Клиническая
стоматология. — 2001. — № 1. — С. 52-56.
6. Цепов А. В., Михеева Е. А., Голева Н. А., Нестерова М. М. Хронический генерализованный пародонтит: ремарки к современным представлениям // Пародонтология. — 2010. — № 1 (54) — С. 3-7.
7. Mullary B. H., Dace B., Shelburne C. E. Prevalence of periodontal pathogenes in localized and generalized forms of early-onset periodontitis // J. Periodontol. Res. — 2000. — Vol. 35. — P. 232-241.
8. Edward S. Cohen. Атлас косметической и реконструктивной хирургии // М., 2003. — 424 с.
9. Kornman K. S., Loe H. The role of local factors in the etiology of periodontal diseases // Periodontology 2000. — 1993. — Vol. 2, № 1.
— P. 83-97.10. Lynch S. E. & Coll. The effects of short-term application of accombination of platelet-derived and insulin lice growth factors on periodontal wound healing // J. Periodontal. — 1991. — V. 62. — P. 458-461.