
А. А. СТОПА.
В последние годы пластические материалы широко используются в пародонтальной хирургии и имплантологии.
Сегодня значительно расширены, за счет глубокого изучения закономерностей поведения трансплантатов в новых условиях и влияния на них, возможности использования их в клинике [В. А. Маланчук, О. Е. Малевич, П. Г. Сысолятин, А. А. Тимофеев, А. А. Никитин, Г. П. Рузин и др.]. Кроме того, появилось большое количество искусственных и синтетических материалов, используемых для стимуляции регенерации кости, замещения дефекта.
Прежде всего, пластические материалы делятся на заимствованные у самого пациента — аутопластические, и на заимствованные у донора того же вида — аллопластические. Взятый у представителей другого биологического вида материал является ксеногенным. Любой другой небиологический, искусственный, синтетический материал является, по одним руководствам, эксплантационным, а по мнению большинства авторов, — имплантационным.
По виду заготовки и хранения аллопластические материалы подразделяются на лиофилизированные, замороженные, деминерализованные, формалинизированные и др., в зависимости от метода консервирования и обработки. По морфологическому составу трансплантаты могут быть заготовлены из кортикальной или губчатой кости, использоваться в расщепленном, цельном, измельченном до состояния щебенки или муки. Каждый из перечисленных видов имеет свои достоинства и недостатки, определяющие выбор трансплантата для проведения конкретной операции.
В зависимости от характера дефекта, его локализации используются различные кости скелета. Чаще при устранении дефекта челюсти с нарушением ее непрерывности трансплантат заготавливается из ребра (цельный или расщепленный), гребешка подвздошной кости, малой берцовой или плюсневых костей. В последние годы доказана возможность взятия расщепленных трансплантатов из покровных костей черепа.
Н. А. Плотников с соавторами обосновали и доказали целесообразность заготовки и применения так называемых ортотопических трансплантатов, заготовляемых из нижней челюсти трупов, в отличие от гетеротопических, которые заготавливаются из других костей скелета, а используются для пластики челюсти. Хорошо себя зарекомендовали так называемые комбинированные трансплантаты, состоящие из ауто- и аллокостной ткани, или аллотрансплантаты, дополненные аутокостным мозгом.
Широкое применение нашли брефо-трансплантаты из костей плода, обладающие определенными преимуществами перед «взрослой» костной тканью [П. Г. Сысолятин, Г. П. Рузин, А. Д. Чечин].
Выбор трансплантата во многом определяется несколькими условиями, основными из которых являются характер, локализация и размеры дефекта, состояние окружающих тканей и воспринимающего ложа.
Сложность анатомо-топографических взаимоотношений твердых и мягких тканей челюстно-лицевой области, особенность рельефа костных структур, частое наличие сообщения костной раны с полостью рта и опасность инфицирования пластического материала, проблемы его фиксации при устранении протяженного дефекта челюсти, функционально-косметические требования делают проблему костной и хрящевой пластики достаточно сложной.
Необходимым условием благоприятного исхода является предварительная санация полости рта, соответствующая подготовка воспринимающего ложа, отсутствие воспалительных явлений в ране и окружающих тканях, тщательная изоляция трансплантата от полости рта, укутывание его мягкими тканями и надежная фиксация трансплантата к фрагментам материнской кости.
Подготовка воспринимающего ложа включает в себя иссечение всех нежизнеспособных и рубцовых тканей, мобилизацию окружающих тканей для их перемещения, чтобы изолировать рану и трансплантат от полости рта. Для обеспечения хорошего приживления трансплантата необходимо подготовить концевые отделы кости в области дефекта и трансплантата, удалить наружные кортикальные пластинки, сформировать соприкасающиеся площадки костей.
В настоящее время для фиксации трансплантатов предпочтение отдается титановым винтам различной длины диаметром 1,5-2 мм, которые обеспечивают прочное и жесткое соединение фрагментов кости и пересаженного трансплантата.
Этапы и характер регенерации зависят от вида трансплантационного материала. Так, при аутопластике можно говорить об истинном приживлении трансплантата, при аллопластике — о его рассасывании и замещении новообразованной костью, стимуляцию роста которой вызывают белковые компоненты аллокостной ткани.
В последние годы в связи с бурным развитием пародонтальной хирургии, ставящей своей целью восстановление альвеолярного отростка, и имплантологии, в которой разрабатываются проблемы увеличения количества костной ткани для помещения имплантата, появилось большое количество искусственных и синтетических материалов, создаваемых на основе гидроксиаппатита, ксенокостной ткани. Эти препараты содержат, преимущественно, минеральные или органические компоненты и при помещении в костные ткани оказывают остеоиндуктивное влияние, обеспечивают новообразованную кость солями кальция, фосфора, микроэлементами.
Операции по их применению возможны в амбулаторных условиях. Для их защиты и создания условий для так называемой направленной тканевой регенерации (НТР) используются различные мембраны, препятствующие врастанию эпителия и соединительной ткани в зону растущей кости. Немаловажным условием успешного лечения является выбор системы имплантации после проведения костной пластики.
Для иллюстрации результатов лечения по данной методике приводим следующий клинический пример.
Больная К., 52 года. Поступила с диагнозом: полная адентия верхней челюсти, частичная адентия нижней челюсти; атрофия альвеолярных отростков челюстей. Пациентка неоднократно протезировалась съемными зубными протезами в стоматологической поликлинике. Желаемого результата достигнуто не было. Исходная ситуация в полости рта данной пациентки приведена на рис. 1.
Совместно со стоматологом-ортопедом был разработан план ортопедического лечения несъемными конструкциями зубных протезов с опорой на внутрикостные имплантаты «IMPLASA HÖCHST» с предварительной хирургической подготовкой — операцией костной пластики альвеолярных отростков челюстей с двусторонним синуслифтингом аутотрансплататом гребешка подвздошной кости.
В дальнейшем была проведена операция костной пластики альвеолярных отростков челюстей с двусторонним синуслифтингом аутотрансплантатом гребешка подвздошной кости.
Через 5 месяцев было произведено рентгенологическое обследование данной пациентки, в ходе которого выявлено приживление аутотрансплантатов (рис. 2). Был произведен 2-й этап — операция имплантации 21 винтового дентального имплантата системы «IMPLASA HÖCHST».
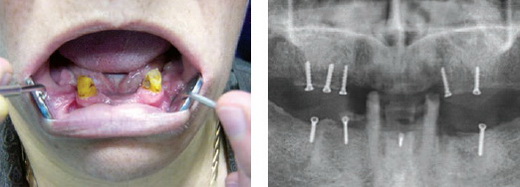
Рисунок 1 Рисунок 2
Через 4 месяца было произведено контрольное рентгенологическое обследование данной пациентки, представленное на рис. 3, в ходе которого выявлена остеоинтеграция установленных имплантатов, и больная была направлена на протезирование несъемными металлокерамическими конструкциями зубных протезов, используя протетическую систему «IMPLASA HÖCHST». Технические этапы ортопедического лечения данной пациентки иллюстрируются рис. 4-8, окончательный результат протезирования представлен на рис. 9, 10.
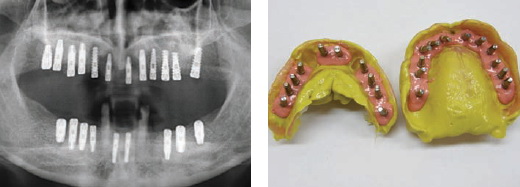
Рисунок 3 Рисунок 4
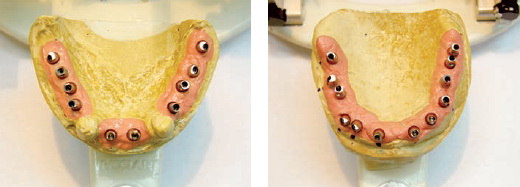
Рисунок 5 Рисунок 6
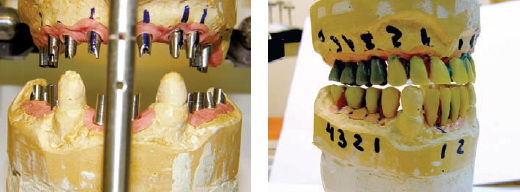
Рисунок 7 Рисунок 8
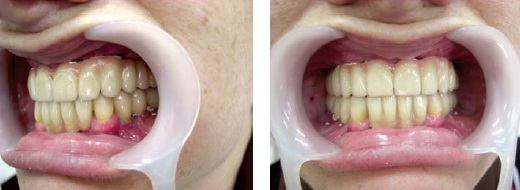
Рисунок 9 Рисунок 10
Всего было прооперировано 12 больных с применением аутотрансплантации костной ткани гребешка подвздошной кости для восстановления альвеолярных отростков челюстей с последующей имплантацией и протезированием. Анализируя результаты операций данных больных, последующее протезирование, можно отметить, что сроки госпитализации составляли в среднем 5-7 дней, потеря трудоспособности была минимальная.
В последующем периоде с помощью протезирования происходила полная нормализация функции зубочелюстной системы и возвращение больных к нормальному качеству жизни. Клиническая практика показала высокую эффективность системы имплантатов «IMPLASA HÖCHST» в сложных клинических ситуациях.
Статья предоставлена журналом "Обозрение. Стоматология"